よむ、つかう、まなぶ。
参考資料3 髙橋参考人提出資料 (23 ページ)
出典
| 公開元URL | https://www.mhlw.go.jp/stf/newpage_23334.html |
| 出典情報 | がんとの共生のあり方に関する検討会 がんの緩和ケアに係る部会(第4回 1/14)《厚生労働省》 |
ページ画像
ダウンロードした画像を利用する際は「出典情報」を明記してください。
低解像度画像をダウンロード
プレーンテキスト
資料テキストはコンピュータによる自動処理で生成されており、完全に資料と一致しない場合があります。
テキストをコピーしてご利用いただく際は資料と付け合わせてご確認ください。
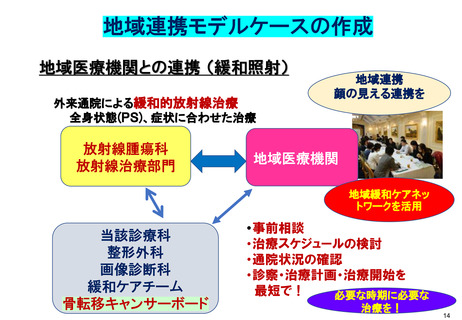
ングで緩和照射を提供することが可能となる。
しかし、そうした「骨転移キャンサーボード」は、がん診療連携拠点病院におい
てでさえ、1割程度にしか設置されていないのが現状である 14。院内に「骨転移キ
ャンサーボード」が設置されない主な理由としては、①業務が多忙で、時間やマン
パワーが足りないこと、②骨転移への関心の少ないこと等が挙げられている。
(3)がん治療に携わる一般医師の緩和照射についての知識が十分で
ないこと
また、がん治療にあたる(放射線専門医以外の)一般の医師が、放射線治療、と
りわけ緩和療法に関する専門知識を十分に有していないケースが多いことも課題
である 15。
わが国においては、放射線治療医ががん患者の主治医となることは稀で、最初に
がんが発見された部位(原発部位)に応じて、内科や外科といった診療科(主科)
に所属する医師が主治医となるのが通常である。
そして、がんの根治に向けた治療やコントロールは主治医が中心となって行うこ
とになるが、他の臓器への転移があるような場合にも、主治医が自ら薬物療法を行
うことが多い。こうした中、骨転移があった場合にも、主治医が診ることとなるが、
必ずしもその分野の専門家ではない場合には、放射線治療が必要な段階で紹介され
ず、放射線治療科に相談が来た段階 16では、放射線療法の適応を過ぎてしまってい
る、つまり手遅れになっている、といったケースも珍しくないとされる 17。
各科の医師には、今後は骨転移や緩和照射等に対する知識や理解を深めてもらう
ことで、鎮痛薬物治療(オピオイド等)と並び、緩和照射が疼痛緩和のための第一
14
がん診療連携拠点病院(407 施設)のうち、常勤の放射線治療医が在籍する施設(332 施設)を対象に実施
したアンケート(2016 年)に基づく。回答を得られた 136 施設のうち、骨転移キャンサーボードを有してい
たのは 18 施設(回答先の 13%)にとどまった。
15
看護師等の医療従事者に対しても、放射線治療の効果よりも、その副作用に主軸を置いた教育が行われて
いるのが実態である。
16
通常、放射線治療医は、他診療科からの依頼に基づいて照射を実施することになることから、放射線治療
医が患者の病態や治療の必要性について早期に提案することがしづらい。また、各学会の「骨転移に対する
放射線治療」に関する診療ガイドラインには相当ばらつきがあり、これが、主科が放射線治療を進める上
で、必要以上にハードルを上げているとも言われる。
17
骨転移は、初回の診断の時点では、痛みを伴わず(無症状)、主治医の判断で経過観察とすることも多い。
一方で、脊髄圧迫による疼痛等の症状が出現しているにもかかわらず、放射線治療科に紹介されず、適切な
治療タイミングを逃してしまうケースも少なくない。患者が緩和照射を適切なタイミングでうけるために
は、専門家による適切な診断や治療適応の見極めが非常に重要となる。
6
23
しかし、そうした「骨転移キャンサーボード」は、がん診療連携拠点病院におい
てでさえ、1割程度にしか設置されていないのが現状である 14。院内に「骨転移キ
ャンサーボード」が設置されない主な理由としては、①業務が多忙で、時間やマン
パワーが足りないこと、②骨転移への関心の少ないこと等が挙げられている。
(3)がん治療に携わる一般医師の緩和照射についての知識が十分で
ないこと
また、がん治療にあたる(放射線専門医以外の)一般の医師が、放射線治療、と
りわけ緩和療法に関する専門知識を十分に有していないケースが多いことも課題
である 15。
わが国においては、放射線治療医ががん患者の主治医となることは稀で、最初に
がんが発見された部位(原発部位)に応じて、内科や外科といった診療科(主科)
に所属する医師が主治医となるのが通常である。
そして、がんの根治に向けた治療やコントロールは主治医が中心となって行うこ
とになるが、他の臓器への転移があるような場合にも、主治医が自ら薬物療法を行
うことが多い。こうした中、骨転移があった場合にも、主治医が診ることとなるが、
必ずしもその分野の専門家ではない場合には、放射線治療が必要な段階で紹介され
ず、放射線治療科に相談が来た段階 16では、放射線療法の適応を過ぎてしまってい
る、つまり手遅れになっている、といったケースも珍しくないとされる 17。
各科の医師には、今後は骨転移や緩和照射等に対する知識や理解を深めてもらう
ことで、鎮痛薬物治療(オピオイド等)と並び、緩和照射が疼痛緩和のための第一
14
がん診療連携拠点病院(407 施設)のうち、常勤の放射線治療医が在籍する施設(332 施設)を対象に実施
したアンケート(2016 年)に基づく。回答を得られた 136 施設のうち、骨転移キャンサーボードを有してい
たのは 18 施設(回答先の 13%)にとどまった。
15
看護師等の医療従事者に対しても、放射線治療の効果よりも、その副作用に主軸を置いた教育が行われて
いるのが実態である。
16
通常、放射線治療医は、他診療科からの依頼に基づいて照射を実施することになることから、放射線治療
医が患者の病態や治療の必要性について早期に提案することがしづらい。また、各学会の「骨転移に対する
放射線治療」に関する診療ガイドラインには相当ばらつきがあり、これが、主科が放射線治療を進める上
で、必要以上にハードルを上げているとも言われる。
17
骨転移は、初回の診断の時点では、痛みを伴わず(無症状)、主治医の判断で経過観察とすることも多い。
一方で、脊髄圧迫による疼痛等の症状が出現しているにもかかわらず、放射線治療科に紹介されず、適切な
治療タイミングを逃してしまうケースも少なくない。患者が緩和照射を適切なタイミングでうけるために
は、専門家による適切な診断や治療適応の見極めが非常に重要となる。
6
23