よむ、つかう、まなぶ。
【参考資料5】抗微生物薬適正使用の手引き 第三版 別冊 (9 ページ)
出典
| 公開元URL | https://www.mhlw.go.jp/stf/newpage_45318.html |
| 出典情報 | 厚生科学審議会 感染症部会 薬剤耐性(AMR)に関する小委員会 抗微生物薬適正使用(AMS)等に関する作業部会(第6回 11/19)《厚生労働省》 |
ページ画像
ダウンロードした画像を利用する際は「出典情報」を明記してください。
低解像度画像をダウンロード
プレーンテキスト
資料テキストはコンピュータによる自動処理で生成されており、完全に資料と一致しない場合があります。
テキストをコピーしてご利用いただく際は資料と付け合わせてご確認ください。
抗微生物薬適正使用の手引き
(ii)
第三版
別冊
ESBL(基質特異性拡張型 β-ラクタマーゼ)産生腸内細菌目細菌
疫学と臨床的特徴
ESBL(基質特異性拡張型 β-ラクタマーゼ:extended-spectrum β-lactamase)は、通常、ペニ
シリン系、第 1-3 世代セファロスポリン系、モノバクタム系抗菌薬
は分解できるものの、セファマイシン系やカルバペネム系抗菌薬は分解できず、クラブラン酸
等の β-ラクタマーゼ阻害剤によって阻害される特徴を持つ酵素である 25。以前は TEM 型・SHV
型 ESBL を産生する Klebsiella pneumoniae が主であったが、2000 年代以降は CTX-M 型の ESBL
産生大腸菌が主体となっている 26。JANIS の 2021 年のデータでは、全国の医療機関の入院患者
におけるセフォタキシム耐性の E. coli と K. pneumoniae、Proteus mirabilis の割合は各々26.8%、
11.7%、19.6%であり、セフォタキシム耐性各菌の多くが ESBL 産生腸内細菌目細菌(以下、
ESBL 産生菌)であると考えられる 27。また、外来検体においても E. coli の 17.7%はセフォタキ
シム耐性であり 28、ESBL 産生大腸菌の市中への拡大が問題になっている。臨床像としては UTI
が最も多く、肝胆道系感染症を始めとした腹腔内感染や、それらに起因する敗血症を呈すること
もある。頻度は下がるが肺炎や皮膚軟部組織感染症の原因菌ともなりえる。これまでに知られて
いる感染リスク因子には過去 1 年以内の抗菌薬使用歴、長期療養型等の施設滞在歴、入院歴や
ICU 滞在歴、医療デバイス留置歴、海外渡航歴(特に南アジア・東南アジア)等があるが 29-31、
市中での感染リスク等不明な点も少なくない。
微生物学的診断
ESBL 産生の有無を確認することが推奨されており、その基準も定まっている菌種は、E. coli、
Klebsiella oxytoca、K. pneumoniae、P. mirabilis であるが 32、これ以外の腸内細菌目細菌をはじ
めとするグラム陰性桿菌にも多く存在する。第 3 世代セファロスポリン系抗菌薬(セフォタキシ
ム、セフポドキシム、セフタジジム等)に耐性を示した腸内細菌群でカルバペネム系やセファマ
イシン系抗菌薬に対して感受性がある菌に関して注意が必要となる。上記の 4 菌種は ESBL の阻
害剤を用いた確認試験にて診断を行う 33。
治療方針
ESBL 産生菌が喀痰・ドレーン先端等の無菌的でない検体から検出された際は、必ずしも感染
を起こしているとは限らず、単に保菌しているのみ(無症候性保菌)の場合もある。また、無症
候性細菌尿に関しても、特殊な患者背景(妊婦、泌尿器科的侵襲的処置前、腎移植 1 か月後以内)
のない場合は通常治療対象とはならない 34。ESBL 産生菌による感染症の場合、特に重症例・免
疫不全者等ではカルバペネム系抗菌薬が推奨される。一方でカルバペネム系抗菌薬の使用はカル
バペネム耐性菌保菌のリスクを増やす可能性もあり 35、使用可能な状況ではカルバペネム代替療
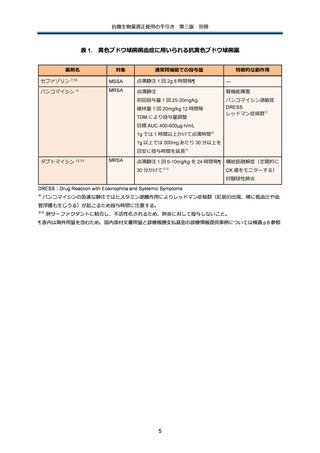
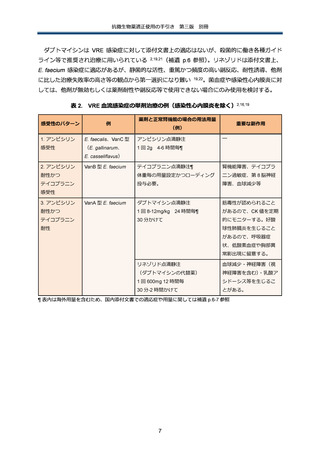
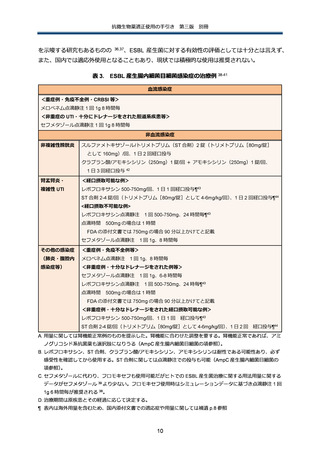
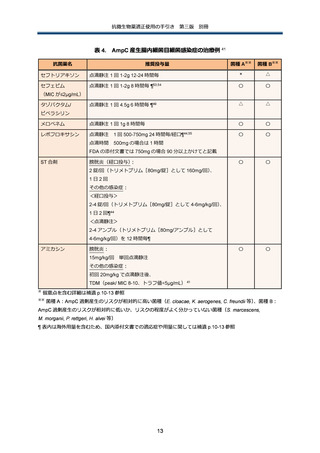
法の使用も検討する。治療薬に関する既存のエビデンス等の詳細は別に示した(補遺 p.8 参照)
。
経口薬に関しては、特にフルオロキノロン系抗菌薬に対しては耐性を示す場合が多いため、感受
性が確認された場合のみ使用を行う。UTI に対する経口カルバペネム・ペネム系抗菌薬の有効性
9
(ii)
第三版
別冊
ESBL(基質特異性拡張型 β-ラクタマーゼ)産生腸内細菌目細菌
疫学と臨床的特徴
ESBL(基質特異性拡張型 β-ラクタマーゼ:extended-spectrum β-lactamase)は、通常、ペニ
シリン系、第 1-3 世代セファロスポリン系、モノバクタム系抗菌薬
は分解できるものの、セファマイシン系やカルバペネム系抗菌薬は分解できず、クラブラン酸
等の β-ラクタマーゼ阻害剤によって阻害される特徴を持つ酵素である 25。以前は TEM 型・SHV
型 ESBL を産生する Klebsiella pneumoniae が主であったが、2000 年代以降は CTX-M 型の ESBL
産生大腸菌が主体となっている 26。JANIS の 2021 年のデータでは、全国の医療機関の入院患者
におけるセフォタキシム耐性の E. coli と K. pneumoniae、Proteus mirabilis の割合は各々26.8%、
11.7%、19.6%であり、セフォタキシム耐性各菌の多くが ESBL 産生腸内細菌目細菌(以下、
ESBL 産生菌)であると考えられる 27。また、外来検体においても E. coli の 17.7%はセフォタキ
シム耐性であり 28、ESBL 産生大腸菌の市中への拡大が問題になっている。臨床像としては UTI
が最も多く、肝胆道系感染症を始めとした腹腔内感染や、それらに起因する敗血症を呈すること
もある。頻度は下がるが肺炎や皮膚軟部組織感染症の原因菌ともなりえる。これまでに知られて
いる感染リスク因子には過去 1 年以内の抗菌薬使用歴、長期療養型等の施設滞在歴、入院歴や
ICU 滞在歴、医療デバイス留置歴、海外渡航歴(特に南アジア・東南アジア)等があるが 29-31、
市中での感染リスク等不明な点も少なくない。
微生物学的診断
ESBL 産生の有無を確認することが推奨されており、その基準も定まっている菌種は、E. coli、
Klebsiella oxytoca、K. pneumoniae、P. mirabilis であるが 32、これ以外の腸内細菌目細菌をはじ
めとするグラム陰性桿菌にも多く存在する。第 3 世代セファロスポリン系抗菌薬(セフォタキシ
ム、セフポドキシム、セフタジジム等)に耐性を示した腸内細菌群でカルバペネム系やセファマ
イシン系抗菌薬に対して感受性がある菌に関して注意が必要となる。上記の 4 菌種は ESBL の阻
害剤を用いた確認試験にて診断を行う 33。
治療方針
ESBL 産生菌が喀痰・ドレーン先端等の無菌的でない検体から検出された際は、必ずしも感染
を起こしているとは限らず、単に保菌しているのみ(無症候性保菌)の場合もある。また、無症
候性細菌尿に関しても、特殊な患者背景(妊婦、泌尿器科的侵襲的処置前、腎移植 1 か月後以内)
のない場合は通常治療対象とはならない 34。ESBL 産生菌による感染症の場合、特に重症例・免
疫不全者等ではカルバペネム系抗菌薬が推奨される。一方でカルバペネム系抗菌薬の使用はカル
バペネム耐性菌保菌のリスクを増やす可能性もあり 35、使用可能な状況ではカルバペネム代替療
法の使用も検討する。治療薬に関する既存のエビデンス等の詳細は別に示した(補遺 p.8 参照)
。
経口薬に関しては、特にフルオロキノロン系抗菌薬に対しては耐性を示す場合が多いため、感受
性が確認された場合のみ使用を行う。UTI に対する経口カルバペネム・ペネム系抗菌薬の有効性
9