よむ、つかう、まなぶ。
参考資料4 有効性評価に基づく子宮頸がん検診ガイドライン更新版2020年3月31日 (4 ページ)
出典
| 公開元URL | https://www.mhlw.go.jp/stf/newpage_25869.html |
| 出典情報 | がん検診のあり方に関する検討会(第35回 5/25)《厚生労働省》 |
ページ画像
ダウンロードした画像を利用する際は「出典情報」を明記してください。
低解像度画像をダウンロード
プレーンテキスト
資料テキストはコンピュータによる自動処理で生成されており、完全に資料と一致しない場合があります。
テキストをコピーしてご利用いただく際は資料と付け合わせてご確認ください。
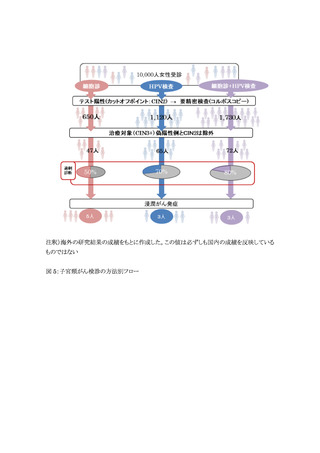
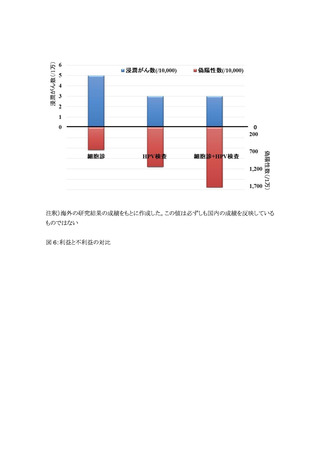
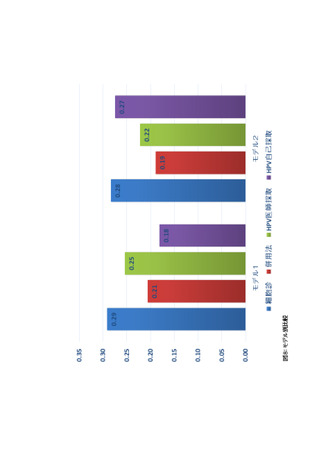
胞診に比べて偽陽性率が大幅に上昇し、1,000 人あたりの偽陽性は 42 人増加する。対策型検
診・任意型検診としての実施を勧めるが、わが国で統一された検診結果毎の診断アルゴリズムの
構築が必須条件である。検診対象は 30~60 歳、検診間隔は 5 年が望ましい。検体は医師採取を
原則とする*。
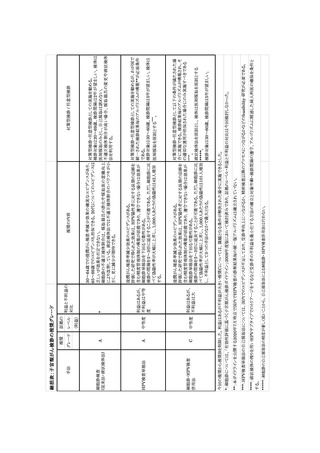
3) 細胞診・HPV 検査併用法 (推奨グレード C)
浸潤がん罹患率減少効果のエビデンスがある。評価した研究で得られた効果は、HPV 陽性者
に対する長期の追跡を含む精度管理体制の構築が前提であり、遵守できない場合は、効果が細
胞診単独法を下回る可能性がある。検診の間隔を 2~3 倍に延長することが可能である。ただし細
胞診に比べて偽陽性率が更に上昇、1,000 人あたりの偽陽性は 101 人増加し、不利益として 3 つ
の手法のなかで最大となる。対策型検診・任意型検診として以下の条件が満たされた場合にのみ
実施すべきである**。液状検体法を原則とし、検体は医師採取を原則とする。検診対象は 30~60
歳、検診間隔は 5 年が望ましい。
*:HPV 検査単独法の自己採取法については、国内でのエビデンスが不足しており、受診率向上
につながるか、精密検査以降のプロセスにつながるかなどの feasibility 研究が必要である。
**:液状検体の残りを用い HPV サブタイプでのトリアージをするなど受診者の不利益を最小化す
る方法の確立と対象年齢・検診間隔の遵守、アルゴリズムに精通した婦人科医の確保を条件とす
る。
研究への提言
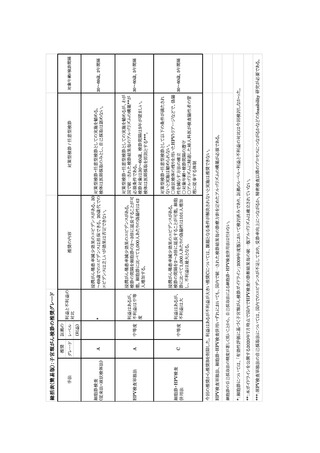
1) HPV 検査単独法の 2 ラウンド目以降の検証
HPV 検査単独法では、2 つの無作為化比較試験でも 2 ラウンド目の検診の結果までの成績し
かなく、すでに研究が終了しており、検診の効果が過小評価されている可能性がある。コホート研
究の形式で 2 ラウンド目以降を含めた長期の追跡を行い、浸潤がん罹患と CIN3+罹患を把握し、
併せて 2 回連続陰性者のその後のリスクについても検証が必要である。
2) 数理統計モデルを用いた研究
対象年齢に関する疫学研究は未だ乏しく、断定的とは言い難い部分がある。諸外国では数理
統計モデルを用いた研究により、疫学研究の実行しにくい課題を検討している。わが国でも子宮
頸がん検診に関するモデル研究を行い、どの年齢層にはどのような検診手法および検診間隔が
妥当かを検証する必要がある。
3) 自己採取 HPV 検査の精密検査受診率に関する研究
自己採取 HPV 検査については、先進国では検診受診機会を活用せず未受診を続けてきた者
に限定した利用が考慮されており、検査キット提出率の向上は期待できるが、精密検査受診につ
診・任意型検診としての実施を勧めるが、わが国で統一された検診結果毎の診断アルゴリズムの
構築が必須条件である。検診対象は 30~60 歳、検診間隔は 5 年が望ましい。検体は医師採取を
原則とする*。
3) 細胞診・HPV 検査併用法 (推奨グレード C)
浸潤がん罹患率減少効果のエビデンスがある。評価した研究で得られた効果は、HPV 陽性者
に対する長期の追跡を含む精度管理体制の構築が前提であり、遵守できない場合は、効果が細
胞診単独法を下回る可能性がある。検診の間隔を 2~3 倍に延長することが可能である。ただし細
胞診に比べて偽陽性率が更に上昇、1,000 人あたりの偽陽性は 101 人増加し、不利益として 3 つ
の手法のなかで最大となる。対策型検診・任意型検診として以下の条件が満たされた場合にのみ
実施すべきである**。液状検体法を原則とし、検体は医師採取を原則とする。検診対象は 30~60
歳、検診間隔は 5 年が望ましい。
*:HPV 検査単独法の自己採取法については、国内でのエビデンスが不足しており、受診率向上
につながるか、精密検査以降のプロセスにつながるかなどの feasibility 研究が必要である。
**:液状検体の残りを用い HPV サブタイプでのトリアージをするなど受診者の不利益を最小化す
る方法の確立と対象年齢・検診間隔の遵守、アルゴリズムに精通した婦人科医の確保を条件とす
る。
研究への提言
1) HPV 検査単独法の 2 ラウンド目以降の検証
HPV 検査単独法では、2 つの無作為化比較試験でも 2 ラウンド目の検診の結果までの成績し
かなく、すでに研究が終了しており、検診の効果が過小評価されている可能性がある。コホート研
究の形式で 2 ラウンド目以降を含めた長期の追跡を行い、浸潤がん罹患と CIN3+罹患を把握し、
併せて 2 回連続陰性者のその後のリスクについても検証が必要である。
2) 数理統計モデルを用いた研究
対象年齢に関する疫学研究は未だ乏しく、断定的とは言い難い部分がある。諸外国では数理
統計モデルを用いた研究により、疫学研究の実行しにくい課題を検討している。わが国でも子宮
頸がん検診に関するモデル研究を行い、どの年齢層にはどのような検診手法および検診間隔が
妥当かを検証する必要がある。
3) 自己採取 HPV 検査の精密検査受診率に関する研究
自己採取 HPV 検査については、先進国では検診受診機会を活用せず未受診を続けてきた者
に限定した利用が考慮されており、検査キット提出率の向上は期待できるが、精密検査受診につ