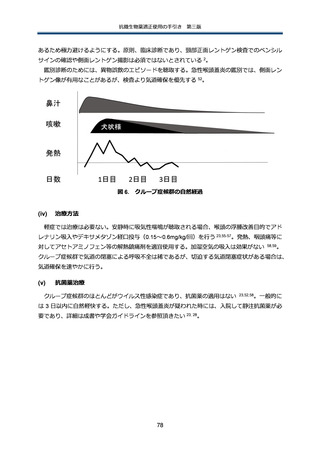
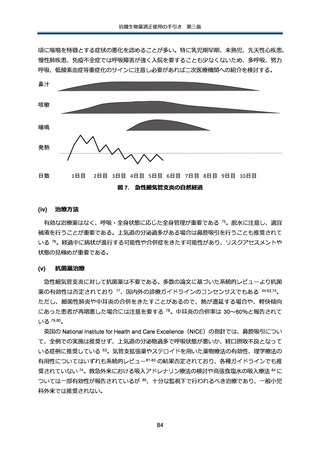
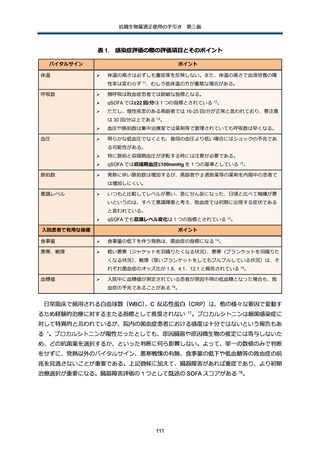
【参考資料4】抗微生物薬適正使用の手引き 第三版 本編 (112 ページ)
出典
| 公開元URL | https://www.mhlw.go.jp/stf/newpage_45318.html |
| 出典情報 | 厚生科学審議会 感染症部会 薬剤耐性(AMR)に関する小委員会 抗微生物薬適正使用(AMS)等に関する作業部会(第6回 11/19)《厚生労働省》 |
ページ画像
プレーンテキスト
資料テキストはコンピュータによる自動処理で生成されており、完全に資料と一致しない場合があります。
テキストをコピーしてご利用いただく際は資料と付け合わせてご確認ください。
第三版
② 院内発熱に対する経験的治療の実際
入院して 48 時間以内の場合は、市中発症として対応し、上記以降は院内で起きた感染症とし
て対応する。ただし、入院後間もない発熱でも施設からの入院や直近 90 日以内の入院歴等は、
院内発熱に近い状態を想定することが重要である。
経験的治療の抗菌薬のスペクトラムは、鑑別診断に挙がった疾患の原因微生物をカバーするた
めに必要な範囲に留める必要がある 19。つまり、重症 = 広域抗菌薬、耐性菌保有者 = 耐性菌カバ
ーというわけではない。耐性菌保有患者におけるその耐性菌による感染症の発生率は、8~14%
と報告されており決して高くはない 20。
重 症 患 者 で は 、 抗 菌 薬 の 速 や か な 投 与 が 重 要 で あ る 10。「Surviving Sepsis Campaign
Guidelines 2021」では、ショックを呈する敗血症の場合には適切な培養を採取して 1 時間以内の
投与が推奨されている 17。
一方で発熱はしているが、敗血症としての重症化の懸念が低いと判断される症例においては、
必ずしも経験的治療から広域抗菌薬を選択する必要はない。その場合は培養を採取した上で、抗
菌薬を投与せずに経過観察するという選択肢や、狭域の抗菌薬で治療を開始して、後日判明する
培養結果等を参考に抗菌薬を変更するという戦略も存在する 21。
抗菌薬治療を開始したら、治療開始後に適正化の作業を必ず行うことが重要である。経験的治
療の選択については、耐性菌の頻度等地域・施設間の差が大きい。このため、病院の AST の推
奨する院内ガイドライン等のある場合はそれを参照する。
院内で問題となる細菌感染症の鑑別は比較的限られており、CRBSI(末梢静脈ライン、中心静
脈ライン、動脈血ライン、透析カテーテル等)、UTI(CAUTI を含む)
、肺炎(VAP を含む)
、CDI、
SSI の頻度が高い。これら以外に胆道系感染症、褥瘡部位等からの皮膚軟部組織感染症がある。
それぞれの感染症で問題となる代表的な原因微生物を表 2 にまとめた。
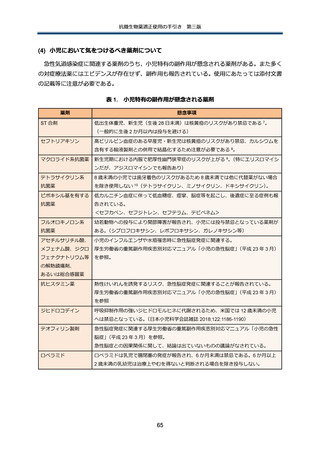
表 2. 院内での頻度の高い感染症で問題となる代表的な原因微生物
感染症
想定される原因微生物
CRBSI
➢
表皮ブドウ球菌、黄色ブドウ球菌、グラム陰性桿菌、カンジダ
UTI
➢
グラム陰性桿菌、腸球菌
➢
黄色ブドウ球菌が検出された場合、UTI ではなく菌血症が先行していると考え
る
肺炎(VAP を含む)
➢
口腔内のグラム陽性球菌、黄色ブドウ球菌、グラム陰性桿菌
SSI
➢
表層:黄色ブドウ球菌(メチシリン感受性黄色ブドウ球菌[MethicillinSusceptible Staphylococcus aureus: MSSA]
、メチシリン耐性黄色ブドウ球菌
[Methicillin-resistant Staphylococcus aureus: MRSA]
)
、表皮ブドウ球菌
➢
深部:黄色ブドウ球菌、グラム陰性桿菌
➢
体腔臓器:グラム陰性桿菌、嫌気性菌、腸球菌、カンジダ
最後に、抗菌薬を開始する時には、抗菌薬の種類だけでなく、適切な量を適切な投与間隔で、
適切なタイミングで投与することが重要である。いずれかが不適切だと感染症の治癒の問題ばか
112